Darmprobleme: Reizdarm oder chronisch-entzündliche Darmerkrankung – wo sind die Unterschiede?
Verdauungsprobleme wie Durchfall, Bauchschmerzen und Probleme beim Stuhlgang können ganz unterschiedliche Ursachen haben. Eines haben aber alle gemeinsam: Sie sind sehr unangenehm und mit teilweise erheblichen Einschränkungen für die Betroffenen verbunden. Während es sich beim Reizdarmsyndrom um eine sogenannte Ausschlussdiagnose handelt, können chronisch-entzündliche Darmerkrankungen (CED) in der Regel konkret nachgewiesen werden. Die zwei bekanntesten Vertreter dieser Gruppe sind Morbus Crohn und Colitis ulcerosa. Wie genau sich diese Darmerkrankungen von anderen unterscheiden, welche Symptome typischerweise auftreten und was man dagegen tun kann, erfahren Sie in diesem Beitrag.
Lesedauer: 8 Minuten
1. Einführung: Chronisch-entzündliche Darmerkrankungen
Was bedeutet chronische Darmerkrankung?
Wenn Mediziner von chronisch-entzündlichen Darmerkrankungen, kurz CED, sprechen, werden damit mehrere Krankheiten zusammengefasst, die durch schubartige oder kontinuierlich bestehende entzündliche Veränderungen der Darmwand gekennzeichnet sind. Es kommt dauerhaft oder immer wieder zu Entzündungen im Darm und damit verbunden zu den typischen Symptomen einer chronischen Darmerkrankung.
Die zwei bekanntesten CED sind:
· Morbus Crohn
· Colitis ulcerosa
Woher kommen chronische Darmerkrankungen?
Die genaue Ursache von chronischen Darmerkrankungen wie Morbus Crohn oder Colitis ulcerosa ist bislang noch nicht eindeutig geklärt. Es sind mittlerweile aber verschiedene Risikofaktoren und protektive Faktoren bekannt, die die Auftretenswahrscheinlichkeit der Erkrankungen beeinflussen. Als Risikofaktoren gelten beispielsweise eine familiäre Häufung, bestimmte genetische Veranlagungen, Veränderungen im Darm-Mikrobiom, die Einnahme entsprechender Medikamente (z. B. Schmerzmittel, orale Kontrazeptiva, Hormonersatztherapie) sowie bestimmte Ernährungsgewohnheiten (z. B. hoher Anteil an tierischen Proteinen und Fetten). Auch ein Vitamin-D-Mangel wird als Risikofaktor diskutiert.
Menschen ohne Blinddarm haben ein geringeres Risiko
Erstaunlicherweise hat man beobachtet, dass eine operative Blinddarmentfernung das Risiko, an Colitis ulcerosa zu erkranken, senkt. Der genaue Zusammenhang ist noch nicht geklärt. Dieser protektive Effekt konnte jedoch nur bei denjenigen nachgewiesen werden, bei denen vor dem Eingriff auch tatsächlich eine operationsbedürftige Blinddarmentzündung vorlag.
Stimmt es, dass Rauchen das Risiko für Colitis ulcerosa senkt?
Ja, ebenfalls auf den ersten Blick ungewöhnlich ist die Beobachtung, dass Nikotinkonsum das Risiko für Colitis ulcerosa senkt. Klingt seltsam, Rauchen hat aber tatsächlich einen positiven Einfluss auf das Erkrankungsrisiko und auch auf den Verlauf der Erkrankung. Die genauen Zusammenhänge sind bislang nicht bekannt. Gleichzeitig ist Nikotinkonsum aber der einzige, bislang bekannte, vermeidbare Risikofaktor bei Morbus Crohn. Sprich Rauchen erhöht und senkt gleichzeitig das Risiko für eine chronisch-entzündliche Darmerkrankung, nur eben für zwei unterschiedliche Krankheiten. Abgesehen davon hat Nikotinkonsum natürlich noch auf viele andere Bereiche im Körper einen schädlichen Einfluss, der Begriff „protektiver Faktor“ ist daher in diesem Zusammenhang etwas irreführend.
Wie unterscheidet sich ein Reizdarmsyndrom von einer chronisch-entzündlichen Darmerkrankung?
Der Verlauf einer chronisch-entzündlichen Darmerkrankung ist deutlich schwerer und das Risiko für Folgeschäden und Komplikationen ist wesentlich größer.
Beim Reizdarmsyndrom handelt es sich um eine Ausschlussdiagnose, diese Diagnose wird also erst gestellt, wenn alle anderen möglichen Ursachen ausgeschlossen wurden und es somit keine andere Erklärung für Beschwerden wie Durchfall und Bauchschmerzen gibt. Diese Verdauungsprobleme sind für die Betroffenen harmlos, was aber nicht bedeutet, dass sie nicht sehr einschränkend sein können. Das heißt lediglich, dass keine schweren körperlichen Folgen zu erwarten sind.
Mehr zu diesem Thema lesen Sie hier: Reizdarm bzw. Reizdarmsyndrom: Ursachen, Risiko- und Einflussfaktoren
2. Morbus Crohn
Was ist Morbus Crohn?
Morbus Crohn gehört zu den CED. Meistens tritt die Erkrankung im Jugend- und frühen Erwachsenenalter auf, also zwischen dem 15. und 35. Lebensjahr. Bei einem Teil der Betroffenen kommt es aber auch erst im Alter, ab etwa 60 Jahren, zum Auftreten der ersten Symptome.
Bei Morbus Crohn kommt es zu einem unregelmäßigen Befall verschiedener Darmabschnitte mit Entzündungen der Darmschleimhaut. Am häufigsten sind der Dickdarm und der letzte Abschnitt des Dünndarms betroffen. Mediziner bezeichnen Morbus Crohn auch als „komplexe Barriereerkrankung“. Damit ist gemeint, dass die Darmschleimhaut in den betroffenen Bereichen durch verschiedene Faktoren durchlässiger wird und Bakterien so leichter in die Wandschichten eindringen können. Das führt zu Entzündungsreaktionen und in weiterer Folge zur Schädigung des Darmgewebes.
Wie äußert sich Morbus Crohn?
Die Erkrankung verläuft typischerweise schubartig. Das heißt, die Symptome treten in unregelmäßigen Abständen auf und bessern sich nach dem Schub wieder. Es sind aber auch chronische, sprich ständig aktive, Verlaufsformen möglich.
Zu den charakteristischen Magen-Darm-Beschwerden bei Morbus Crohn gehören:
- häufige Durchfälle (meistens nicht blutig)
- Unterbauchschmerzen (meistens rechter Unterbauch)
- schmerzhafter Stuhl- und Harndrang
- eventuell leichtes Fieber (bzw. erhöhte Temperatur)
- Verwachsungen von Darm mit umliegenden Strukturen in der Bauchhöhle
- Fisteln, Abszesse und Fissuren im Analbereich
- Verengungen im Darm bis hin zum Darmverschluss (sog. Stenose)
Durch die Veränderungen in der Darmschleimhaut kann es auf Dauer auch zu Störungen in der Nahrungsaufnahme kommen, wodurch manche Bestandteile und Stoffe schlechter oder gar nicht mehr vom Darm aufgenommen und ans Blut abgegeben werden können. Das kann zu Gewichtsverlust, Vitaminmangel, Blutarmut (sog. Anämie) und Wachstumsstörungen bei Kindern führen.
Symptome außerhalb des Magen-Darm-Trakts
Eine weitere Besonderheit beim Morbus Crohn ist, dass sich die Symptome nicht allein auf den Magen-Darm-Bereich beschränken, sondern auch außerhalb davon auftreten können. Dies betrifft aber nicht alle Morbus-Crohn-Patienten, sondern nur einen Teil. Mögliche Symptome in anderen Organen sind beispielsweise folgende:
- Gelenkbeschwerden
- Entzündungen im Bereich der Augen
- Entzündungen der Leber und Gallengänge
- Hautveränderungen
- Entzündungen im Mundraum (z. B. Aphten)
Wie sieht die Behandlung aus?
Bei Morbus Crohn stehen verschiedene Therapieoptionen zur Auswahl, die Entscheidung sollte immer individuell auf die jeweilige Situation des Betroffenen abgestimmt werden. Eingesetzt werden vor allem Glukokortikoide, zunächst lokal im Darm und bei schwereren Verläufen auch systemisch. Bei schlechter oder fehlender Wirkung kann als nächster Schritt auch auf Immunsuppressiva und sogenannte Biologika ausgewichen werden.
Als Dauertherapie sollten Glukokortikoide eher vermieden werden, da diese besonders bei langfristiger Einnahme zu Nebenwirkungen führen können. Hier stehen vor allem die Medikamente Azathioprin, 6-Mercaptopurin und Biologika im Vordergrund.
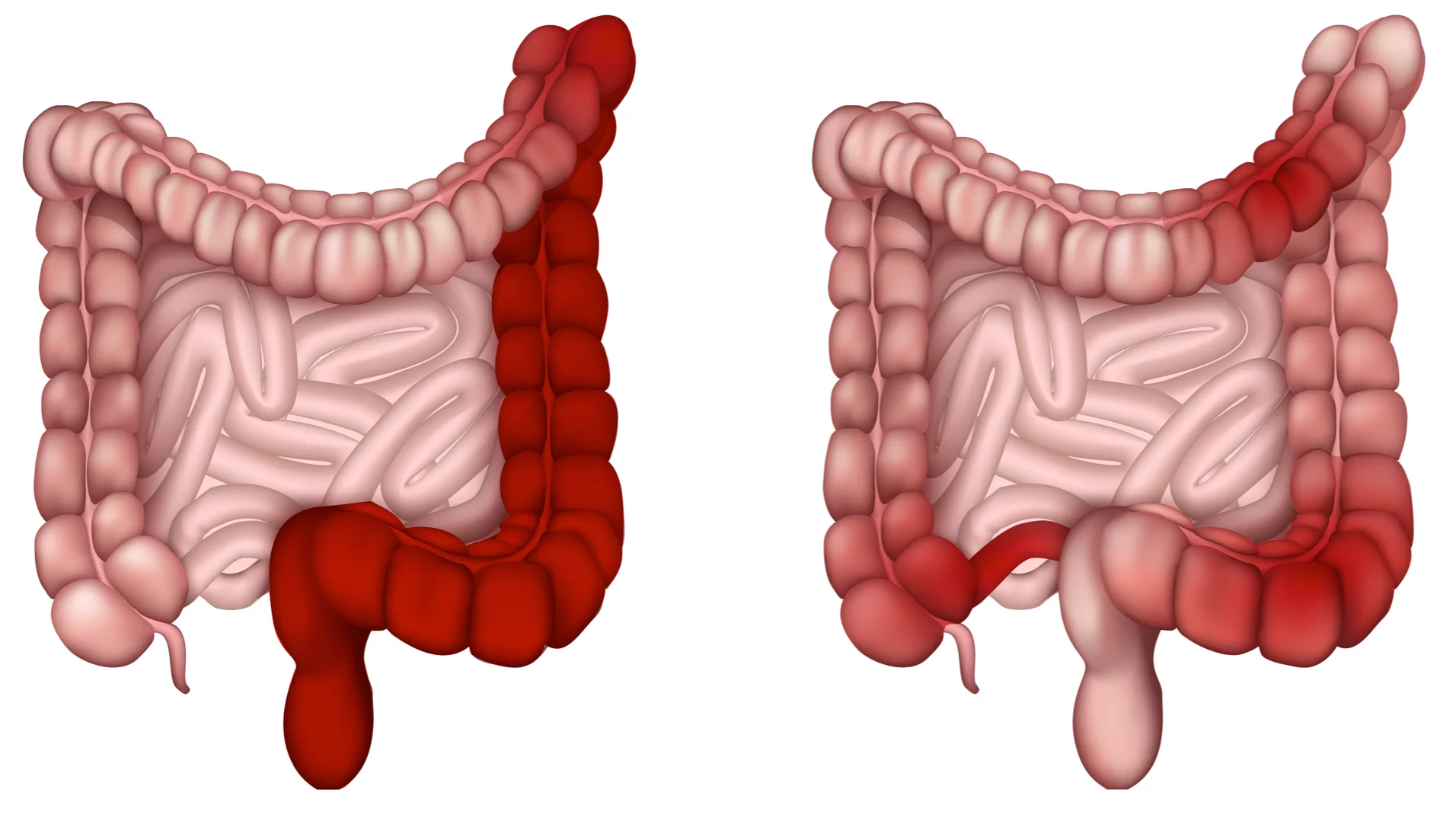
3. Colitis ulcerosa
Was ist Colitis ulcerosa?
Auch die Colitis ulcerosa gehört zu den chronisch-entzündlichen Darmerkrankungen und tritt meistens bei jüngeren Menschen zwischen dem 20. Und 35. Lebensjahr auf. Charakteristisch für die Krankheit sind Entzündungsreaktionen in der Darmwand, die schubartig oder chronisch auftreten können.
Im Gegensatz zum Morbus Crohn sind hier nicht einzelne, unzusammenhängende Abschnitte des Darms betroffen, sondern die Entzündungen beginnen im Rektum und breiten sich davon ausgehend weiter darmaufwärts aus – sprich vom Darmausgang nach „oben“. Ein weiterer Unterschied ist, dass die Colitis ulcerosa nur im Dickdarm auftritt, Morbus Crohn kann auch im Dünndarm vorkommen.
Auch hier kommt es durch die Entzündungsreaktionen zu Gewebeschäden und in weiterer Folge zu den typischen Verdauungsbeschwerden.
Wie äußert sich Colitis ulcerosa?
Das charakteristischste Symptom bei der Colitis ulcerosa sind blutig-schleimige Durchfälle. Auch bei Morbus Crohn kommt es zu Durchfällen, diese sind jedoch in aller Regel nicht blutig. Eine wichtige Unterscheidung zu harmloseren Magen-Darm-Erkrankungen ist, dass die Durchfälle auch nachts auftreten. Deswegen sollte das Auftreten nächtlicher Durchfälle im Zweifel immer mit einem Arzt besprochen werden.
Typische Symptome bei Colitis ulcerosa sind:
- Bauchschmerzen
- schmerzhafter Stuhldrang
- Fieber (im akuten Schub)
Fisteln kommen bei der Colitis ulcerosa nicht vor. Aber auch hier können Symptome außerhalb des Magen-Darm-Trakts auftreten. Dazu gehören Entzündungen der Leber und Gallengänge, Gelenkbeschwerden, Hautveränderungen und Entzündungen im Bereich der Augen.
Welche Behandlungsmöglichkeiten gibt es?
Zur Behandlung der Colitis ulcerosa stehen verschiedene Optionen zur Auswahl, von Medikamenten bis zur chirurgischen Therapie. Da sich die Erkrankung, anders als der Morbus Crohn, kontinuierlich vom Darmausgang aufwärts ausbreitet, kommt hier auch eine operative Entfernung des betroffenen Darmabschnitts in Frage. Die Entscheidung für eine medikamentöse oder operative Therapie muss immer individuell, abhängig vom Schweregrad, dem genauen Befallsmuster, und des jeweiligen Gesamtzustandes des Betroffenen getroffen werden.
Der medikamentöse Therapieansatz bei Colitis ulcerosa umfasst ebenfalls Glukokortikoide, immunsupprimierende Medikamente und Biologika. Auch Probiotika zur Beeinflussung der Darmflora können erwogen werden.
Colitis ulcerosa ist prinzipiell heilbar
Im Gegensatz zum Morbus Crohn ist die Colitis ulcerosa in der Regel durch eine vollständige operative Entfernung des Dickdarms und Rektums heilbar. Dies ist jedoch ein sehr großer Eingriff, der zwar mittlerweile zu den Standardverfahren gehört, aber trotzdem einige Risiken birgt und daher nur nach sorgfältiger Nutzen-Risiko-Abwägung in Betracht gezogen wird. In der Regel sind mehrere Operationen notwendig. In den meisten Fällen kann heutzutage aber die Kontinenz, also die Fähigkeit den Stuhl zu halten, erhalten werden.
Darmprobleme und ihre Ursachen – wichtige Fragen und Antworten auf einen Blick
Leider nein, bislang ist Morbus Crohn nicht heilbar. Es stehen aber mittlerweile viele gute Therapieoptionen zur Verfügung, mit denen die Erkrankung behandelt werden kann. Bei optimaler Therapie haben Betroffene eine normale Lebenserwartung. Dies beinhaltet neben der medikamentösen Behandlung auch alle Allgemeinmaßnahmen wie Ernährungsanpassung, gegebenenfalls Einnahme von Vitaminen usw. sowie eine konsequente Nikotinkarenz.
Chronische Entzündungsreaktionen können auf Dauer das Risiko für Entartungen, sprich Krebs, erhöhen. Das gilt auch für chronische Darmentzündungen. Aus diesem Grund sollten Betroffene mit CED häufiger zur Darmkrebsvorsorge als Gesunde, auch, wenn keine Beschwerden vorliegen. So können bösartige Veränderungen oder Vorstufen davon frühzeitig erkannt und behandelt werden.
Nein, psychische Faktoren sind niemals der alleinige Auslöser für eine Colitis ulcerosa. Die Psyche hat jedoch durchaus Einfluss auf den Verlauf der Erkrankung. Dass der Bauch mit der Psyche zusammenhängt, kennt man auch von vielen alltäglichen Situationen, wenn beispielsweise eine Prüfung oder ein unangenehmer Termin bevorsteht.
Und genauso können sich Stress, Ängste und andere psychische Faktoren negativ auf eine bestehende Colitis ulcerosa auswirken. Ein Teil der Betroffenen entwickelt sogar Depressionen oder Ängste wegen der chronisch-entzündlichen Darmerkrankung. In solchen Fällen sollten immer auch die psychischen Beschwerden bei der Behandlung berücksichtigt und ggf. behandelt werden.
Quellen:
Update S3-Leitlinie Reizdarmsyndrom [Definition, Pathophysiologie, Diagnostik und Therapie. Gemeinsame Leitlinie der Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS) und der Deutschen Gesellschaft für Neurogastroenterologie und Motilität (DGNM)] Juni 2021 – AWMF-Registriernummer: 021/016
Aktualisierte S3-Leitlinie Diagnostik und Therapie des Morbus Crohn“ der Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS), August 2021 – AWMF-Registernummer: 021-004
Aktualisierte S3-Leitlinie Colitis ulcerosa (Version 6.1), Februar 2023 – AWMF-Registriernummer: 021-009
Bundesministerium für Gesundheit - Reizdarmsyndrom [gesund.bund.de, Verlässliche Information für Ihre Gesundheit] verfügbar unter: https://gesund.bund.de/reizdarmsyndrom
Autoren

Dr. med. Jörg Zorn, Medizinjournalist
Studium:
Universitätsklinik Marburg
Ludwig-Maximilians-Universität in MünchenAsklepios Klinik St. Georg, Hamburg
Medizinischer Chefredakteur im wissenschaftlichen Springer-Verlag

Dr. med. Monika Steiner, Medizinjournalistin
Studium:
Rheinische Friedrich-Wilhelms-Universität, Bonn-Universität in MünchenBerufliche Stationen:
Leitung Medizin-Online / Chefredakteurin Springer Nature
Medizinische Gutachterin für ärztliche CME-Fortbildung

Krämpfe, Schmerzen, Blähungen? Digestopret®
- Erhältlich als 15 und 45 Stück-Packung
- Rezeptfrei in Ihrer Apotheke